U wenst informatie over
-
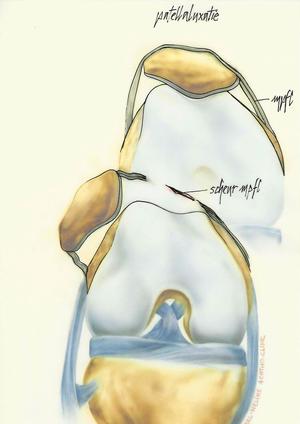
Een knieschijfontwrichting of patellaluxatie vindt plaats wanneer de knieschijf (Patella) plots uit de groeve (trochlea) komt en zich naar de buitenzijde van de knie verplaatst. Deze luxaties kunnen atraumatisch zijn of traumatisch.
- Recidiverende patellaluxaties kunnen op termijn leiden tot kraakbeenletsels in het patellofemorale gewricht en indien onbehandeld zelfs gevorderd kraakbeenlijden of artrose thv het kniegewricht veroorzaken.
- Bij een patellaluxatie is er quasi steeds een ruptuur van het Mediaal PatelloFemoraal Ligament (MPFL).
Wat is het
- Een knieschijfontwrichting kan traumatischa alsook atraumatisch plaatsvinden.
- Bij een traumatische luxatie is er een inwerkende kracht op de knieschijf, die deze met een grote kracht uit zijn groeve duwt. Dit zijn vaak sportgrelateerde letsels.
- Anderzijds is een overgrote meerderheid van de luxaties atraumatisch. Hierbij vindt de luxatie plaats omdat er voorbeschikkende factoren de stabilisatoren van het strekapparaat verstoren. De functie van het strekapparaat wordt immers bepaald door statische (voornamelijk de beenderen) en dynamische stabilisatoren (weke delen rondom de knie).
- De beenderige stabiliteit wordt bepaald door de vorm van de patella (knieschijf) en de trochleaire groeve van het bovenbeen waarin de knieschijft ‘spoort’. Wanneer de beenderige groeve niet optimaal is ontwikkeld, spreken we van trochleaire dysplasie, wat een voorbeschikkende factor voor luxaties kan zijn.
- De stabiliteit door de weke delen hangt af van de integriteit van het gewrichtskapsel, de spieren (quadriceps, patellapees, hamstrings en gastrocnemius), retinaculae en ligamenten, voornamelijk het mediaal patellofemoraal ligament (MPFL).
- Het MPFL is verantwoordelijk voor de stabiliteit in de eerste 30° plooien van de knie. Het is op dat moment dat de meeste instabiliteit bij patiënten voorkomt. Voorbij deze 30°wordt de stabiliteit voornamelijk bepaald door de anatomie en de stabiliteit van de knieschijf ten aanzien van de groeve van het bovenbeen waarin deze spoort. Als de positie van de patella suboptimaal is ('hoge patella'/patella alta), duurt het langer voordat deze in de trochleaire groeve spoort, en dus verhoogt deze hoogstand het risico op luxaties.
- Ook de as van het strekapparaat speelt een rol: deze wordt bepaald door het centrum van de groeve van de trochlea en de aanhechting van de patellapees (kniepees) op het onderbeen (de tuberositas). Deze as wordt de TAGT waarde genoemd. Wanneer de afstand tussen deze beide anatomische structuren groter is dan normaal, verklaart dit waarom de patella de neiging heeft om naar lateraal te sporen, en dus een hoger risico te stellen om te luxeren.
- Vervolgens speelt ook de rotatie (anteversie) van het bovenbeen (de femur) een rol alsook de as in het frontale vlak. Risicofactoren hierin zijn een verhoogde rotatie (anteversie) alsook personen met significant X-been afwijking (valgus knieën).
- Na een luxatie is het MPFL quasi steeds geruptureerd. Dit maakt dat er meer kans is dat de patella kan luxeren wanneer er zich een gelijkaardige situatie voordoet.
Klachten
- Wanneer de knieschijf luxeert is, zal dit een scherpe pijn over de anterieure alsook laterale zijde van de veroorzaken. Als de knieschijf nog geluxeerd is, zal deze verhinderen dat de patiënt zijn knie vlot kan strekken/plooien.
- Soms reduceert de knieschijf vanzelf, doch soms moet de door manipulatie de knieschijf terug in de groeve worden geplaatst.
- Na het trauma kan er een gevoel van onzekerheid zijn. Soms gaat dit gepaard met een hemartrose (bloeding in het gewricht), dat de mobiliteit van de knie kan beperken.
- Wanneer deze luxaties vaker voorkomen, kan er wantrouwen in de knie ontstaan alsook onzekerheid en schrik om een nieuwe luxatie te doen.
Diagnose
- Anamnese
- Bevragen van de klachten:
- (A)Traumatische oorzaak van de huidige episode?
- Is er een acute zwelling/hemartrose?
- Voorgeschiedenis van patellaluxaties?
- Beperking in mobiliteit en steunname?
- Bevragen van de klachten:
- Klinisch Onderzoek
- In de acute fase kan het klinisch onderzoek bemoeilijkt door de pijn en zwelling, waardoor er soms noodzaak is aan een evacuerende punctie uit te voeren (bevestiging hemartrose)
- Inspectie
- Beperkte steunname/gebruik van krukken
- Zwelling van de knie
- Alignement/as van onderste lidmaat
- Uitsluiten van valgus-alignement
- Palpatie
- Pijnlijke palpatie over de mediale zijde van de knie
- MPFL locatie
- Pijnlijke palpatie over de laterale femurcondyl
- Locatie waar de knieschijf 'te paard' heeft gezeten op de condyl
- Apprehensie-testing van de patella
- Evaluatie van de quadriceps kracht/VMO functie
- Pijnlijke palpatie over de mediale zijde van de knie
- Specifieke testen
- Test van Zöhlen: nazicht kraakbeenletsels in het patellofemorale gewricht.
- Rotationeel (mal)alignement van het onderste lidmaat uitsluiten
- Beelvdorming
- Standaard radiografie
- Acute beenderige letsels uitsluiten/loose bodies als gevolg van de luxatie uitsluiten
- Nazicht van trochleaire dysplasie/patella alta
- Full leg staande opnames
- Objectiveren van het alignement/as van de onderste ledematen
- MRI
- Verdere evaluatie van (focale) kraakbeenletsels.
- Evaluatie van het MPFL
- Nazicht van de TAGT
- CT rotatiemeting
- Enkel wanneer het klinisch onderzoek een uitgebreid rotationeel malalignement suggereert.
- Standaard radiografie
Waarom wordt er behandeld
- Een eerste luxatie wordt in de regel conservatief behandeld. Informatie, kinesitherapie, tijdelijke bracing en aanpassing van de sport/werkactiviteiten zijn de voornaamste behandelingsactiviteiten
- Wanneer het gaat over een recidiverende luxatie, is er een indicatie voor chirurgische interventie. Enerzijds om te vermijden dat bij toekomstige luxaties er een progressieve erosie/beschadiging van het kraakbeen zal ontstaan. Anderzijds om het vertrouwen in de knie terug te kunnen herstellen.
De behandelingskeuze is afhankelijk van
- In principe zal bij een recidief luxatie worden overgegaan tot chirurgie.
Niet-operatieve behandeling
- Pijnstilling / NSAID’s naar nood
- Bracing
- Kinesitherapie
- Tonificatie van quadriceps/VMO
- Gangrevalidatie
- Proprioceptieve training
- Soms wordt in de acute fase een korte gipsimmobilisatie uitgevoerd.
Operatieve behandeling
- Bij recidiverende luxaties zullen alle factoren in acht worden genomen die een mogelijke oorzaak kunnen zijn. Op basis hiervan wordt gekozen om een geïsoleerde MPFL reconstructie te doen, danwel de reconstructie te combineren met andere ingrepen:
- Tuberositas Tibiae Osteotomie (Tuberositas Tibiae Transpositie, TTT)
- Varisatie-osteotomie (Distal Femoral Osteotomy, DFO)
- Trochleaplasty
- Derotatie-osteotomie van het femur
Operatie: samengevat
1 nacht opname
Algemene of rachi (epidurale) anesthesie. Ook een adductor kanaal block wordt toegepast om de initiële pijn te controleren
60 - 90 minuten
Droog aseptisch verband. Hechtingen te verwijderen na 14 dagen.
Snelle start kinesitherapie in herwinnen van mobiliteit, initiële aandacht aan patella mobilisaties.
10 tot 20 dagen obv extra behandelingen (TTT of DFO)
- MPFL: Voor comfort, steunname direct toegestaan
- TTT/DFO: 3 - 4 weken partiële steunname, krukkengang noodzakelijk
- MPFL: steunname direct toegestaan
- TTT / DFO: 3 - 4 weken partiële steunname
Na 4 - 6 weken
3 maanden
Na 6 weken
6 tot 8 weken
4 - 6 maanden
Operatie: uitgebreide uitleg
Voor wie en wat wordt er gedaan?
Wanneer er zich multiple luxaties hebben voorgedaan, zal het voorstel gedaan worden voor een chirurgische behandeling. Hierbij zullen alle aspecten die de patellaluxaties kunnen induceren, in acht genomen worden. Op basis van deze bevindingen zal besproken worden welke behandeling(en) er dienen plaats te vinden.
- MPFL-reconstrcutie
- Herstel van het MPFL, dat de belangrijkste stabilisator van de knieschijf. Deze procedure zal in een overgrote meerderheid steeds worden toegepast, gezien het ligament scheurt tijdens een luxatie
- Er vindt een reconstructie plaats met een autologe gracilispeesgreffe ter hoogte van beenderige insertie op femur en patella
- Wanneer de patiënt nog open groeischijven heeft (nog niet volgroeid), zal een techniek gebruikt worden, waarbij de groeischijf wordt gespaard.
- Tuberositas Tibiae Osteotomie/Tuberositas Tibae Transpositie (TTT)
- De aanhechting van de kniepees wordt verplaatst naar zijn ‘natuurlijke positie’ door een breuk (osteotomie) te maken ter hoogte van zijn aanhechting op het onderbeen.
- Deze ingreep gebeurt indien er geassocieerde voorbeschikkende factoren zijn:
- Hoogstand van de knieschijf (Patella alta): osteotomie met distalisatie patella
- Verhoogde TAGT meting: (antero-) medialisatie osteotomie.
- Fulkerson osteotomie
- Varisatie-osteotomie (Distal Femoral Osteotomy, DFO)
- Hierbij wordt het X-been gecorrigeerd naar een neutrale as door een beenderige correctie uit te voeren, vaak op het niveau van het bovenbeen (femur).
- Trochleoplastie
- Dit is een ‘reshaping’ van de groeve waarin de knieschijf spoort. Deze groeve kan soms te vlak zijn waarbij deze dieper wordt gemaakt om zo meer stabiliteit te geven aan de knieschijf.
- Voornamelijk op jonge leeftijd, maar wordt zelden uitgevoerd.
- Derotatie-osteotomie van het femur
- Dit is een correctie van de rotatie ter hoogte van het bovenbeen bij significant verhoogde anteversie. Hierbij wordt dus ook een breuk gemaakt op het niveau van het bovenbeen.
Wat moet er gebeuren voor de ingreep?
- Voor de operatie dienen de noodzakelijke pre-operatieve onderzoeken alsook vragenlijsten ingevuld te worden.
- Vergeet niet aan te geven als u allergisch bent.
- Soms worden nog additionele onderzoeken gevraagd om het verloop van de ingreep te kunnen plannen.
- Rookstop is primordiaal voor deze ingrepen, en moet eventueel mits ondersteuning worden geïnitieerd voor de ingreep.
Hoe verloopt de ingreep?
- De ingreep verloopt via eennacht hospitalisatie.
- De ingreep wordt uitgevoerd onder algemene of rachi (epidurale) verdoving.
- De uitgebreidheid en locatie van de incisie wordt bepaald door de geplande ingreep.
- Het MPFL wordt gereconstrueerd met autologe (lichaamseigen) greffe.
- Na de operatie wordt er meestal een antalgische gips aangelegd.
Beleid tijdens de hospitalisatie:
- U zal tijdens de hospitalisatie gemobiliseerd worden door de kinesist en ergotherapeut van de afdeling. Hierbij wordt zo nodig gewezen op specifieke beperkingen afhankelijk van de voorafgaande ingreep. Dit omvat onder andere de partiële steunname en beperking naar actieve strekking bij een TTT. Enkele standaard oefeningen alsook het leren mobiliseren zal worden begeleid door de kinesist
- Postoperatieve radiografieën zullen de dag na de ingreep worden uitgevoerd (voor DFO/TTT/derotatie)
- Ontslag vindt enkel plaats zo de pijn onder controle is, er geen complicaties werden opgemerkt en u de revalidatie-doelstellingen heeft behaald met de kinesist.
- Er zal post-operatief een brace worden aangemeten, die afhankelijk van de uitgebreidheid van de ingreep kan worden ingesteld.
Beleid na ontslag:
- Pijnstilling alsook ijsapplicatie zijn noodzakelijk tijdens de eerste dagen post-operatief.
- Kinesitherapie dient snel hernomen te worden om de mobiliteit en strekking te herwinnen. Ook zal de kinesist thuis u verder begeleiden in de gangrevalidatie.
- Thromboprofylaxie ('spuitjes in de buik' tegen flebitis) dient verdergezet te worden zoals aangegeven op het voorschrift. Deze 'spuitjes in de buik' tegen flebitis worden geplaatst door uzelf of de thuisverpleging.
- Bracing op basis van voorschrift en het postoperatief beleid is noodzakelijk bij selectieve indicaties en de duur van behandeling zal worden besproken door de chirurg.
Controle en opvolging:
De eerste post-operatieve controles vinden plaats (afhankelijk van chirurg) op 2 en 6 weken of 4 weken post-op, dit om de evolutie van de wonde alsook de mobiliteit van de knie op te volgen.
Verdere controles vinden plaats in de daaropvolgende maanden, meestal met een interval van 4 tot 8 weken, vaak op basis van evolutie en type behandeling.
Revalidatie:
Revalidatie vindt plaats via uw eigen kinesist. Op basis van het voorschrift dat wordt voorzien na de operatie kan deze van start gaan.
Initieel dient gewerkt te worden op herwinnen van de Range of Motion (ROM) alsook het uitvoeren van anti-inflammatoire kinesitherapie en mobilisaties.
Steunname progressief op te bouwen volgens voorschrift.
Alle oefeningen dienen binnen de pijngrenzen plaats te vinden. Pijn is een indicatie van overbelasting, en dient steeds aan de kinesist te worden gemeld om de belasting van de oefeningen aan te passen.
Eventuele complicaties:
- Infectie
- Wondhelingsproblemen
- Bloeding in het gewricht
- Flebitis/Diepe Veneuze Thrombose/Longembolie
- Vertraagde heling (Delayed union) of afwezige heling (Non-union) van de osteotomie (DFO/TTT)
- Re-ruptuur van de MPFL reocnstructie
- Prominent osteosynthesemateriaal (HTO/DFO/TTT)
Nog enkele tips:
- Pijn tijdens/na revalidatie is een teken van overbelasting/te zware oefeningen. Bespreek dit zeker met de kinesist om hier aandacht aan te besteden.
- Aarzel niet om de dienst Orthopedie te contacten wanneer jij, je huisarts of kinesist zich zorgen maken betreffende de evolutie van het post-operatieve verloop.